Diabetes e visão
Introdução
A diabetes é uma doença decorrente da falta de insulina ou da sua incapacidade em exercer os efeitos metabólicos a que está destinada. A primeira descrição da doença remonta ao papiro de Ebers no antigo Egipto onde é descrita como “doença do excesso de urina doce associada a emagrecimento e morte”. Trata-se de uma doença das sociedades modernas em que existe uma adulteração dos hábitos alimentares e uma excessiva tendência ao sedentarismo.
Definição
Os principais sintomas de diabetes são a sede, a poliuria e a perda de peso; frequentemente existem queixas de visão esborratada. O diagnóstico é confirmado laboratorialmente com a presença de uma glicemia superior a 200 mg/dl, confirmada em segunda análise. Dependendo da idade de aparecimento e do quadro clínico consideram-se dois tipo fundamentais de diabetes (tipo I – insulino dependente e tipo II – não insulino dependente) com prognósticos muito diferentes.
Manifestações oftalmológicas
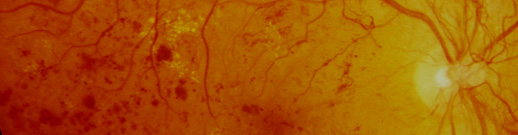
Do ponto de vista oftalmológico a consequência mais grave é a retinopatia diabética (RD); contudo é preciso dizer que todos os segmentos do aparelho visual podem estar afectados. Começando pela superfície ocular é frequente a diminuição da sensibilidade da córnea com propensão para o aparecimento de ceratites, úlceras neurotróficas e defeitos epiteliais persistentes; as alterações corneanas são sobretudo frequentes após cirurgia ocular muitas vezes complicada pela maior demora na cicatrização. A alteração do segmento anterior mais conhecida e com maior impacto social e económico é a catarata, a qual é 4 vezes mais frequente no diabético. O risco de catarata aumenta com a duração da doença e com o mau controlo metabólico. Para além da catarata o cristalino pode ser atingido por variações rápidas dos níveis de glicemia causando visão esborratada por alterações refractivas, muitas vezes flutuantes devidas à acumulação de sorbitol.
Porque cegam os diabéticos?
A grande causa de cegueira por diabetes é a RD. Inicia-se com uma alteração bioquímica única: o aumento da glicose sérica; seguem-se outras alterações bioquímicas que têm como resultado modificações estruturais da membrana basal dos capilares retinianos, das células endoteliais e dos pericitos. Desta forma acaba por haver ruptura da barreira hemato-retiniana com o aparecimento de edema macular e alterações da circulação, com isquemia, que tem como consequência o desenvolvimento de neovascularização. O edema macular e a neovascularização retiniana são as grandes causas de cegueira por diabetes.
Factores de risco para retinopatia diabética
A RD ao fim de 15 anos está presente em 97,5% dos diabéticos tipo 1 (67,5 % na forma proliferativa) e em 77,8% dos diabéticos tipo 2 (15,5 % na forma proliferativa); os factores de risco são: a duração da diabetes, a idade, o valor da hemoglobina glicosilada e a tensão arterial. O edema macular está presente ao fim de 20 anos em 29% dos diabéticos do tipo 1 e em 28% dos diabéticos tipo 2; os factores de risco são a duração da diabetes, os valores da hemoglobina glicosilada, a proteinuria e a tensão arterial.
Tratamento
O tratamento da RD assenta em dois grandes pilares: o tratamento da doença sistémica e dos factores de risco e o tratamento das complicações retinianas. Quanto ao tratamento da doença é fundamental um bom controlo metabólico: o tratamento intensivo reduz em 25 % o aparecimento de lesões e em 75% a sua progressão. É também fundamental tratar outros factores de risco conhecidos como a hipertensão arterial e as dislipidémias.
Relativamente ao tratamento da retinopatia propriamente dita, o método mais eficaz continua a ser a fotocoagulação Laser, que destruindo a retina isquémica diminui a produção de mediadores bioquímicos, fundamentalmente o “Vascular Endothelial Growth Factor” (VEGF), capazes de levar ao desenvolvimento de alterações estruturais e à cegueira. No caso de edema macular o tratamento Laser é localizado, e tem como objectivo atrasar a perda da acuidade visual; permite uma redução na diminuição da visão de 24 par 12%. Nos casos de isquemia e neovascularização da retina realiza-se panfotocoagulação (laser em grandes áreas entre as arcadas vasculares e o equador). Este procedimento permite uma redução superior a 50% no risco de cegueira nos doentes com RD proliferativa e uma regressão de 70-90% da neovascularizaçao pré-retiniana ou papilar.
Nos casos mais graves de RD com proliferação fibrovascular e/ou descolamento da retina, o tratamento é cirúrgico e deverá sempre ser efectuado em centros de referência com cirurgiões muito diferenciados neste tipo de cirurgia.
Com a crescente compreensão dos mecanismos fisiopatológicos da RD, e nomeadamente do papel fundamental do VEGF, começam a ser utilizados alguns fármacos muito promissores, capazes de inibir a proliferação vascular e as alterações da permeabilidade vascular. Os antiangiogénicos e nomeadamente um Aptamer – Pegaptanib e os anticorpos monoclonais- Bevacizumab (IgG) e Ranibizumab (antigen binding Fragment –Fab) têm-se mostrado eficazes no tratamento da neovascularização que ocorre na degenerescência macular senil e é provável que no futuro possam vir a ser muito úteis no tratamento da proliferação vascular por diabetes.
Finalmente é necessário dizer que todos os diabéticos devem ser submetidos a exames oftalmológicos cuja periodicidade deve ser decidida em função dos achados clínicos. Na diabetes tipo 1 o início da doença é normalmente conhecido com precisão, e uma vez que a RD surge em média 7 anos depois, o exame inicial é menos urgente; contudo após 20 anos de evolução 90-95 % dos doentes apresentam RD pelo que devem ser rigorosamente vigiados. Nos diabéticos tipo 2, a data do início da doença é muitas vezes desconhecida pelo que o primeiro exame deve ser efectuado de imediato; de facto o primeiro exame pode revelar lesões de RD em 20% dos casos. Posteriormente a frequência dos exames deve ser decidida pelo oftalmologista em função do estado clínico de cada doente. É no entanto necessário referir que há períodos de risco acrescido de desenvolver RD que obrigam a maiores cuidados: na puberdade e adolescência (raramente se desenvolve RD antes deste período), na gravidez, durante o equilíbrio rápido da glicemia (o inicio de tratamento com insulina está muitas vezes relacionado com o aparecimento da RD), após a cirurgia de catarata e aquando de descompensação tensional ou renal.